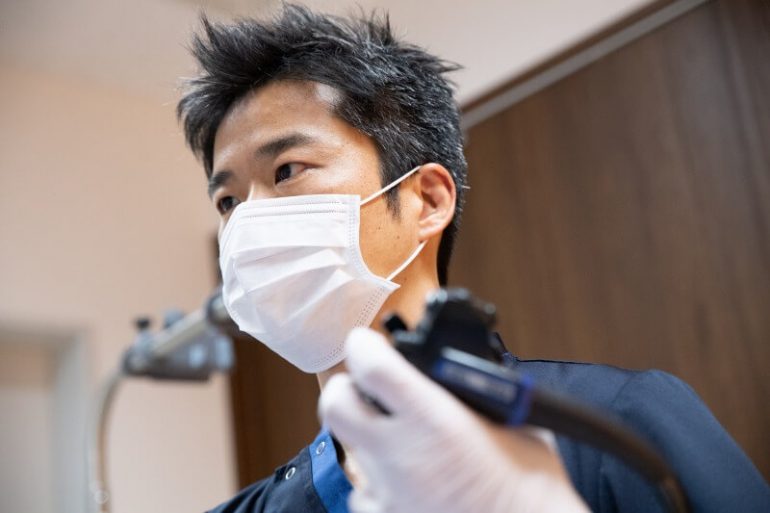
胃内視鏡検査とは
概要
一般的に「胃カメラ」として知られる「上部消化管内視鏡検査」は、口または鼻からスコープを挿入し、食道・胃・十二指腸までを直接観察する検査です。
このように直接観察できることで、胃がんや胃潰瘍(胃の傷)などの病気を的確に診断することが可能です。
近年では、検査にかかる時間も短縮されており、内視鏡に精通した医師であれば、3〜5分ほどで検査を終えることができます。
また、内視鏡の先端から電気メスを用いて胃がんを切除する内視鏡治療も、現在では広く普及しており、特殊な治療ではなくなっています。
内視鏡は、消化器内科医にとって欠かすことのできない、最も重要な医療機器の一つです。
当院の胃カメラ(上部消化管内視鏡検査)の方針
これまでの歴史を踏まえても、内視鏡検査は医療側の十分な配慮がなければ、今なお苦痛を伴いやすい検査であることは間違いないでしょう。
しかし、胃がんや食道がんによる死亡を減らし、外科手術が不要な初期がんを発見するには、高画質の内視鏡を使用することが理想です。
当院で使用しているスコープは約80〜100倍の拡大観察が可能で、赤血球が見えるほどの高解像度を誇ります。
実際に理事長の山岡が発見した最小の胃がんは、わずか1.5mmという大きさでした。
一定の条件を満たす早期胃がんであれば、内視鏡的胃粘膜下層剥離術(ESD)による治療が可能で、処置時間は10〜20分程度。再発リスクも低く、治療後の生活にも全く変化はありません。
とはいえ、胃がんの多くは、「ピロリ菌による炎症のある胃(荒れている胃)」にできるため、発見が難しく、ピロリ菌の除菌治療を行った胃ではさらに困難です。
このような背景を考えると、画質が劣る細径スコープや経鼻内視鏡が推奨される昨今の風潮はいかがなものかとも感じています。
だからこそ、高画質な太径スコープによる検査を、苦痛なく受けていただくには、内視鏡担当医の技術や看護師から患者への配慮が非常に重要だと考えています。そして適正な量の鎮静剤の使用も効果的です。
加えて、当院では検査時間の短縮と診断精度の両立を目指し、最新のAI診断支援システムも導入しています。
▼ご予約はこちら
当院の胃内視鏡検査の強み
当院の内視鏡の強みは主に5点です。
- 鎮静剤の使用した苦しくない胃内視鏡検査
- NBI併用拡大内視鏡の使用
- 経験豊富な医師による胃内視鏡検査
- AIによる内視鏡画像自動診断システム開発への参画(東北初)
- 土曜日・日曜日の胃内視鏡検査
順番に説明します。
強み① 鎮静剤の使用した苦しくない胃内視鏡検査
眠っているような状態で検査を受けられます

一般的には「麻酔をしてもらった」と表現されることもありますが、実際には「麻酔」ではなく、「薬剤による鎮静」と表現するのがより正確かもしれません。
検査への不安が強い方や、以前につらい思いをされた方などには、この鎮静剤の使用をぜひご検討いただきたいと思います。
検査台に横になっていただいた後、鎮静剤を注射で投与すると、すぐに効果が現れます。検査後は一定時間、ベッドでお休みいただくことになります。
効果の持続時間は使用する薬剤によって異なります。
鎮静剤を使用する最大のメリットは、苦痛を和らげた状態で検査を受けられることですが、それだけではありません。
追加のメリットとしては、主に次の2点が挙げられます。
メリット1、胃壁が十分に伸展するため、胃内をくまなく観察することができます
内視鏡検査を受けたことのある方はご存じかもしれませんが、苦痛の原因は喉の反射だけではありません。検査中に胃へ大量の空気が送り込まれることも、非常に苦しい
のです。
鎮静剤を使用することで、この「空気を入れられる苦しさ」を緩和することが可能です。患者さんの苦痛が軽減されることで、医師はより多くの空気を胃内に送ることができ、その結果、胃壁のヒダがしっかりと広がります。これにより、観察しやすくなり、病変の見落としを減らす精度の高い検査が実現します。
メリット2、観察に余裕が生まれ、正確な診断につながります
嘔吐反射によって患者さんが苦しんでいる状態では、胃が動いてしまい、十分な観察ができないことがあります。
また、病変を疑うものが存在したとき、ほんの数秒でも落ち着いて観察できることが、より正確な診断につながります。
内視鏡検査中に得られるその「数秒の余裕」は、医師にとっては大変に有難いものなのです。
鎮静剤を使用した際の注意点
-
鎮静剤を使用した場合、当日は車の運転ができません。
そのため、鎮静剤の使用をご希望の場合は、あらかじめ移動手段をご考慮いただく必要があります。 - 薬剤を使用する以上、副作用が出現する可能性があります。
プラセボ効果も含め、副作用としては、一時的な血圧や呼吸の低下、アレルギー反応などが報告されています。
当院の医師は治療内視鏡に精通しており、慎重に状況を見極めながら対応いたしますので、ご安心ください。
この10年で治療内視鏡の進歩は目覚ましく、使用される薬剤も大きく変化しています。当院では、最新の知見と豊富な経験に基づき、患者さんの体格・年齢・お持ちの病気などを総合的に考慮し、鎮静剤の種類や量、組み合わせを適切に調整することが可能です。
他院で鎮静剤を使用しても苦しかったというご経験のある方も、ぜひ一度ご相談ください。
強み② NBI併用拡大内視鏡の使用
内視鏡検査機器により胃がん・大腸がんの早期発見を実現します
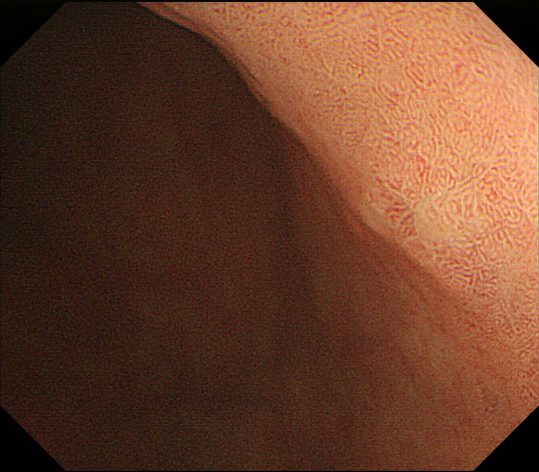 この内視鏡システムを使用して、実際の胃壁を観察したときの感動はいまでも覚えています。2007年のことでした。約80-100倍に拡大された胃の表面にNBI(Narrow Band Imaging)と呼ばれる特殊光を当てると、胃の毛細血管のなかを流れる赤血球がはっきり認識出来たのです。内視鏡から発する光を415nmと540nmのみに設定したのがNBIです。
この内視鏡システムを使用して、実際の胃壁を観察したときの感動はいまでも覚えています。2007年のことでした。約80-100倍に拡大された胃の表面にNBI(Narrow Band Imaging)と呼ばれる特殊光を当てると、胃の毛細血管のなかを流れる赤血球がはっきり認識出来たのです。内視鏡から発する光を415nmと540nmのみに設定したのがNBIです。
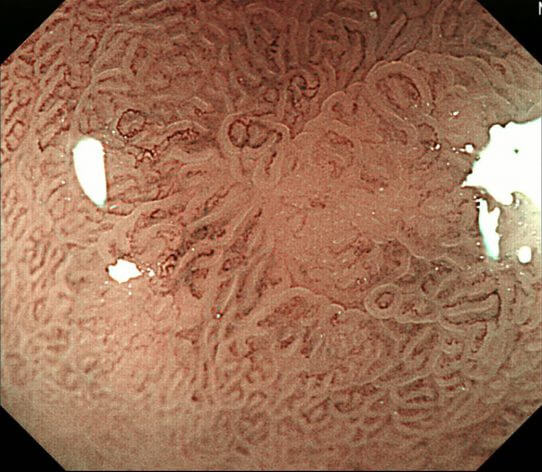 3mmの早期胃がんの写真です。
3mmの早期胃がんの写真です。
NBI併用拡大内視鏡で観察すると、このように見えます。
下の写真がフルズームで観察している写真です。
拡大内視鏡での観察の先には
流行りの経鼻内視鏡(鼻からの胃カメラ)とは
全く別の世界が広がっています。
ここでは原理の詳細は割愛しますが
この波長はヘモグロビン(赤血球の成分)の光学特性に着目して選択されています。
これにより2つの大きなメリットが生まれました。
- 表面の微細血管が鮮明に見えること。
- 胃の壁の表層の情報のみが映し出されること。
表面の微細な血管や構造が確認できるわけですから、これまで発見出来なかったがんが見えるようになるのは当然です。
市販されて10年ほどが経過しましたが、胃がんや食道がんの内視鏡診断、特に存在診断についてはまったくの別次元になったと言っていいと思います。
実際、この機器に研修医時代から慣れ親しんでいる若い世代の内視鏡医は1㎝のがんを容易に発見します。
NBI併用の拡大内視鏡を駆使することで初めて
「小さながんを発見して、内視鏡で根治治療を行う」という内視鏡医の理想を
当たり前に提供できる世の中がやっと来るのではないかと感じています。
強み③ 胃がん内視鏡治療の経験豊富な医師による検査・診断
多数の内視鏡検査に取り組んできた内視鏡医が責任をもって検査から診断・説明まで行います
 上記のNBI併用拡大内視鏡は素晴らしい画像を我々内視鏡医に提供してくれますが問題点があります。
上記のNBI併用拡大内視鏡は素晴らしい画像を我々内視鏡医に提供してくれますが問題点があります。
良質な拡大画像を得ることは技術的に困難であったり、拡大画像を用いてがんを認識することは修練が必要です。
しかし、当院の理事長は全国有数の胃がん内視鏡治療施設である、仙台厚生病院で指導的立場にあった医師であり、日常的に拡大内視鏡は使用してきました。もはやNBI併用拡大内視鏡がなければ日々の検査が不安ですらあります。
仙台厚生病院には県外からも含めて非常に多くの早期胃がんの患者さんが集まっていました。その多数の患者さん方の画像に接することができたことは当院の院長と副院長にとってかけがえのない経験だったと感じています。
強み④ AIによる内視鏡画像自動診断システム開発への参画
業界のAIが搭載された内視鏡検査機器
胃がん・大腸がんの見逃しを限りなく減らします
 上記のNBIにおいての問題点の解決法の一つがAI診断です。
上記のNBIにおいての問題点の解決法の一つがAI診断です。
強み⑤ 土曜日・日曜日の内視鏡検査・治療
一人でも多くの方に内視鏡検査を受けていただきたいと考えています。
平日が忙しい方はぜひ土日に来院してください。

胃がんを撲滅するためには、働く世代やお忙しい方々に、いかに胃カメラ(上部消化管内視鏡検査)を受けていただけるかが非常に重要だと考えています。
当院では、土曜日・日曜日も完全予約制で胃カメラ検査を実施しております(※日曜日は泉中央院限定)。
仙台というこの地域に少しでも内視鏡検査を普及するため、土日検査にも積極的に取り組んでいます。ぜひご活用ください。
ご予約は24時間対応のWEB予約が便利です。検査の2時間前まで受け付けております。
また、予約枠が埋まっている場合でも、臨時枠を別でご用意しています。こちらはお電話でのみ対応しておりますので、ご希望の方はお電話にてお問い合わせください。
平日は夕方16:00以降の検査にも対応しております。
▼ご予約はこちら
胃内視鏡検査の流れ
Step1検査までに
~ポイント~
- 事前に予約を取る
 当院では、電話での予約にも対応していますが、24時間対応可能なwebでの検査予約が便利です。
当院では、電話での予約にも対応していますが、24時間対応可能なwebでの検査予約が便利です。
また、事前に受診をして頂くと医師の診察および説明を行いますので最も安全・安心な状態で内視鏡検査を受けて頂くことができます。
特に糖尿病薬を内服されている方は事前の受診をお勧めします。
鎮静剤の使用を希望される方は、検査後は車の運転は出来ませんので、ご了承ください。 また、非常に強い腹痛や吐血・下血などの緊急治療を要すると思われる方は近隣の救急病院を受診して下さい。
Step2検査の前日
~ポイント~
- 20時以降の食事はストップ
- 検査前日の夕食は軽めに摂取しましょう。
 検査前日の20時以降は固形物の摂取は禁止です。 お茶や水、スポーツドリンクの摂取は構いません。
検査前日の20時以降は固形物の摂取は禁止です。 お茶や水、スポーツドリンクの摂取は構いません。
また胃を部分的に切除されている方は、前日のお昼から軽めの食事にして下さい。
その分、水分の摂取を心掛けて下さい。※これは「9:00-14:00」までの時間に検査を行う方にむけた食事における注意事項です。午後や夕方など、その他の時間の胃カメラを予約された方は「よくある質問」を参照して下さい。
Step3検査日の朝
~ポイント~
- 多少汚れても構わない服装にする
- 朝6時までに朝のお薬は内服(糖尿病の薬剤は中止)
- 鎮静剤を希望する場合は運転は避ける
 胃内視鏡検査では色素を食道や胃に散布することがありますし、唾液や胃液で
胃内視鏡検査では色素を食道や胃に散布することがありますし、唾液や胃液で
衣類が汚れることがあります。
また、朝の内服薬がある患者さんは早めに内服(午前6時)をお願いします。
糖尿病のお薬は注意が必要です。朝の内服とインスリンは中止しましょう。血糖値が下がりすぎてしまいます。※これは「9:00-14:00」までの時間に胃カメラ検査を行う方への注意事項です。その他の時間を予約された方は「よくある質問」を参照して下さい。鎮静剤の使用を希望される方は、検査後は車の運転は出来ませんのでご了承ください。
Step4実際の胃内視鏡検査の流れ
 内視鏡室に入って頂き、仰向けでベッドに横になります。
内視鏡室に入って頂き、仰向けでベッドに横になります。
希望や必要に応じて喉にスプレーや鎮静剤の投与を行います。
マウスピースを咥えていただき検査開始です。
内視鏡検査は3.5~5分程度で終了します。
鎮静剤を使用した方は休憩室で休んで頂きます。
使用した薬剤により安静時間は異なります。
最短で10分程度、薬剤によっては30-60分ほど休んで頂くこともあります。
Step5検査の後は
~ポイント~
- お化粧直しができる
- 医師の検査説明を受ける
- 遠隔診療で後日検査説明を受けることもできる
 検査の後は、パウダーゾーンでのお化粧直しが可能です。その後は実際の画像をお見せしながら、医師から説明があります。組織検査やポリープ切除を行った場合は後日、結果を聞きに受診して頂きます。
検査の後は、パウダーゾーンでのお化粧直しが可能です。その後は実際の画像をお見せしながら、医師から説明があります。組織検査やポリープ切除を行った場合は後日、結果を聞きに受診して頂きます。
組織検査結果の説明はオンライン診療(遠隔診療)でも対応します。
胃内視鏡検査の料金
胃カメラ内視鏡検査料金は下記の表をご参照ください。
詳細な金額の内訳などを確認されたい方はご遠慮無くお問い合わせください。
| 検査(治療)内容 | 1割負担 | 2割負担 | 3割負担 |
|---|---|---|---|
| 胃内視鏡検査のみ | 約2,000円 | 約3,000円 | 約5,000円 |
| 胃内視鏡検査 病理組織検査 |
約3,000円 | 約6,000円 | 約10,000円 |
※上記料金に初診・再診料が含まれております。
※検査方法によって多少金額が変動します。
※上記料金表は参考金額です。
※基本的には保険が適用されますが、医師の判断によっては自費になる場合がございます。
詳しくは、以下のリンクよりご確認ください。
苦しみを極力抑える鎮静剤使用の胃内視鏡検査
内視鏡をもう一度受けてもいいと思える検査方法です
鎮静剤使用時の流れ
検査台に横になって頂いてから、注射で投与すると効果はすぐに現れます。
その際、血管に軽い痛みを感じる方がいます(11.9%)。
内視鏡検査後はしばらくベッドで休んで頂くことになります。
効果の持続時間は薬剤の種類によって様々です。
おおよそでで10-15分程度、薬剤によっては30-60分ほど休んで頂くこともあります。鎮静剤の使用による利点は主に3点です。
鎮静剤を使用した胃内視鏡検査の魅力
その1、苦痛を軽減できます
実際に受けて頂ければ違いが明瞭にお分かり頂けます。
また他院で鎮静剤を使用しても苦しかったという方もご相談下さい。
その2、胃壁が十分に伸展するため、胃内をくまなく観察することができます
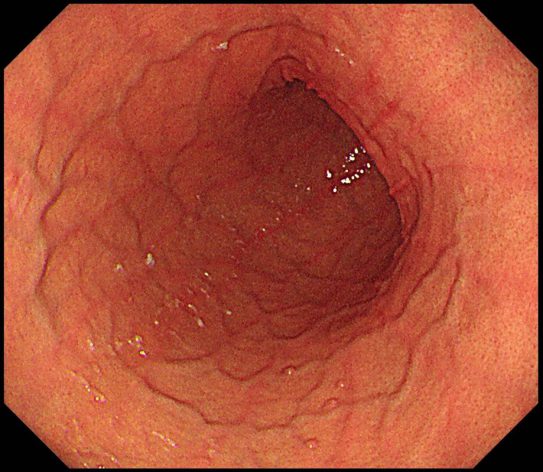 内視鏡を受けたことのある方はおわかりでしょうが、内視鏡は喉の反射だけが苦痛なのではありません。胃に大量に空気をいれられることも非常に苦しいのです。その「空気を入れられる苦しさ」を鎮静剤で緩和することにより、スコープから胃内に入れられる空気の量を増やせます。その結果として胃壁のヒダがよく伸びて、より見落としの少ない検査につながるのです。
内視鏡を受けたことのある方はおわかりでしょうが、内視鏡は喉の反射だけが苦痛なのではありません。胃に大量に空気をいれられることも非常に苦しいのです。その「空気を入れられる苦しさ」を鎮静剤で緩和することにより、スコープから胃内に入れられる空気の量を増やせます。その結果として胃壁のヒダがよく伸びて、より見落としの少ない検査につながるのです。
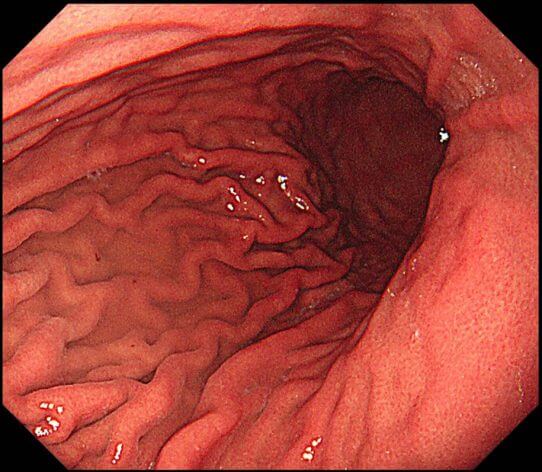 上の写真は 「鎮静剤を使用し、ヒダがしっかり伸びた胃」
上の写真は 「鎮静剤を使用し、ヒダがしっかり伸びた胃」
下の写真は
「鎮静剤を使用しない、一般的な胃カメラ」
の状態です。
胃の同じ場所の写真とは思えませんよね。
見逃しが少ないのはどちらなのかは
一目瞭然だと思います。
その3、観察に余裕が生まれ、正確な診断につながります
嘔吐反射により患者が苦しがっていた状況では、
胃が動いてしまい十分な検査ができないことがあります。
また病変を疑うものが存在したとき、数秒でもいいですから
詳細に観察ができれば正確な判断につながるでしょう。
内視鏡中の数秒間の余裕は医師にとっては大変に有難いものなのです。
鎮静剤を使用した胃内視鏡検査のまとめ
ピロリ菌が存在する方やピロリ菌の除菌治療後の方は胃がんのリスクが、一般の方に比べて高いことは証明されています。また喫煙者(元喫煙者)やアルコールを摂取して顔が赤くなる体質の方は食道がんの高リスク群です。こういった方々は、がんの早期発見を目指して内視鏡検査を繰り返し受けて頂く必要があります。
そして我々内視鏡医は微細ながんの発見をするために、高性能な内視鏡を使用したいのですが、実はその内視鏡は細くなっていない、そのため検査が辛いものになりがちです。
確実な検査を目指すならば、太いスコープ(胃カメラ)でしんどい検査を繰り返し行う必要がある。しかしながら、「しんどいのが嫌だから」と経鼻内視鏡などの細いスコープ(胃カメラ)を使用すれば画質が確実に落ちるため、早期のがんを見逃すかもしれない。
ここがジレンマです。
そのため鎮静剤の使用を考慮するわけです。
反射の強い方(内視鏡検査中にオエオエする)、以前の内視鏡で苦しい経験をされた方、高性能な内視鏡で検査を受けたい方などは、鎮静剤を使用してもいいと思います。
また他院で鎮静剤を使用しても苦しかったという方もご相談下さい。
鼻からの胃内視鏡検査
細いカメラを鼻から入れることで
胃内視鏡検査の「オエッ」という苦しみをなくします
経鼻内視鏡とは?
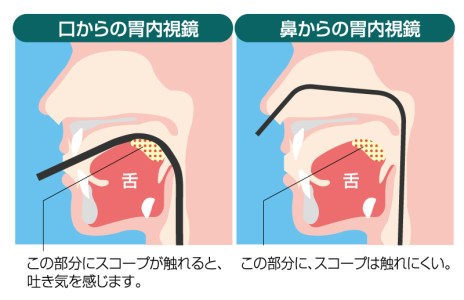
苦しくない内視鏡検査を実現するために 画質に多少は目をつぶってでも「スコープを細く」という観点から開発が行われました。
そして誕生したのが経鼻内視鏡です。当院で使用するスコープの太さは5.4mmです。
口から入れる高画質スコープの太さは9.9mmですから、経鼻内視鏡はずいぶん細いと言えます。また苦痛の少ない内視鏡検査であることはスコープの細さだけでなく、
スコープを鼻から入れる点も大きく関係しています。
「オエっ」としてしまう、嘔吐反射は
スコープが舌の付け根を圧迫することによって起こりやすくなります。
スコープが口ではなく、鼻から入るわけですから舌の付け根より上で曲がる訳です。
(図を参照)
スコープが細いこと、挿入時に舌の付け根を刺激しにくいこと
の2点で苦痛の少ない内視鏡検査を目指すのが経鼻内視鏡検査となります。
検査の流れ
 基本的には口から入れる内視鏡検査に準じます。 しかし鼻の麻酔に特別な処置が必要です。
基本的には口から入れる内視鏡検査に準じます。 しかし鼻の麻酔に特別な処置が必要です。
- 鼻に鼻血予防のための薬剤を注入します。
- 鼻の中にスプレーによる表面麻酔を行います。
2回行いますが、スプレー時に「つーんとした痛み」を感じる人が多いです。 - 麻酔ゼリーを塗ったチューブを鼻から入れて、仕上げの麻酔を行います。
- 内視鏡を鼻から入れていきます。
鼻通りのよい側に麻酔を行いますが鼻の中が狭く、内視鏡が通らない場合は、改めて反対の鼻に麻酔を行います。
また左右の鼻とも狭い場合は、口からの内視鏡検査に変更します。
経鼻内視鏡検査の魅力
1、苦しくないことが多い(口からの内視鏡に比べて)
スコープが細いこと、嘔吐反射を誘発しにくいことから、口からの内視鏡検査よりは楽に受けて頂けると思います。
2、鎮静剤を使用しない
検査自体が楽ですので、鎮静剤を使用しません。
車での通院が可能です。
3、画像をリアルタイムにお見せできる
検査中にご自身の胃の内部をお見せできます。
ただし、口からの高性能な内視鏡を受けて頂いた場合も検査後には画像をお見せし
十分な説明を行いますのでご安心下さい。
欠点
欠点は6点あります。
高性能な口からの通常内視鏡と比較した場合における、経鼻内視鏡の欠点です。
1.鼻の麻酔が痛い、麻酔に時間がかかる
スコープを鼻から入れるためには鼻粘膜への表面麻酔が必要です。
これに時間がかかりますし、ひとによっては内視鏡より辛いとおっしゃいます。
2.検査時間が長い
スコープが細いため、胃の泡や粘液を掃除することに時間がかかります。
また画質が悪いために見落としを防ぐためにも時間をかけて観察を行うことになります。
3.画質が劣る
スコープの細さを確保するために犠牲にした機能の一つです。
しかし当院では次世代モデルGIF-1200Nを東北最速で導入しています。
「細さと画質を両立した、ハイビジョン内視鏡」での検査を行います。
詳細は下記の投稿を参照下さい。
https://www.sendai-naisikyou.jp/blog/1676/
4.スコープが自由に操作できないため観察盲点(見えない部位)ができやすい。
特に胃の入り口や、背中側の胃壁は観察盲点になりやすいと言われています。
5.スコープが自由に操作できないため組織検査が困難な場所がある。
観察盲点に病気があった際には、近づくことが困難でもあり組織検査に
難渋することがあります。
6.鼻血が出ることがある。
経鼻内視鏡のまとめ
以上の特性から 必ずしも当院では経鼻内視鏡はお勧めしてはいません。
- 鎮静剤の使用が出来ない方
- 検査の目的が早期がんの発見ではない方
- 心臓や肺に病気を持っている高齢の方
などは経鼻内視鏡で対応します。
ご予約
予約枠が埋まっている場合でも、臨時枠を別でご用意しています。こちらはお電話でのみ対応しておりますので、ご希望の方はお気軽にお問い合わせください。
関連する症状・疾患
※症状・疾患をクリックすると説明が出てきます。
げっぷ
胃内にたまった空気が、口から出てくることです。
「げっぷがよく出る」原因としては
よくあるものは「食道裂孔ヘルニア」といって食道と胃のつなぎ目が緩い状態です。
また「機能性胃腸症」という胃の運動機能障害の可能性もあります。
まれではありますが、「胃癌」や「胃潰瘍」「十二指腸潰瘍」により胃の出口が
狭い(幽門部狭窄といいます)状態の可能性がありますので、
まずは内視鏡検査(胃カメラ)を受けると安心だと思います。
胸やけ
心窩部から胸にかけての灼熱感を伴う不快感のことです。
一般的には「逆流性食道炎」の可能性を第一に考えますが、
内視鏡検査(胃カメラ)で「食道癌」を否定する必要があります。
呑酸
胃残が口や喉まで逆流することにより、酸味や苦みを感じる症状のことです。
これも一般的には「逆流性食道炎」をまずは考えます。
げっぷの原因ともリンクし、「機能性胃腸症」や「胃癌」、「胃潰瘍」などは
原因になり得ますので、その有無は内視鏡検査(胃カメラ)で確認する必要があります。
胃もたれ
食べたものがいつまでも胃に残っている感じがすることや、胃が重く感じられる
状態のことをいいます。
これも「げっぷ」の項目とリンクします。胃の排出能が低下した「機能性胃腸症」や、
胃の出口が物理的に狭い状態(幽門狭窄)などが考えられます。
幽門狭窄の原因として体表的なものは「胃がん」「胃潰瘍」「十二指腸潰瘍」などに
なります。
胃痛・腹痛
一般的によく耳にする、胃痛という表現は医学的な言い回しではありません。
「心窩部痛」といいます。
痛みの部位や、発症様式、性状、周期性の有無、随伴する症状、増悪・寛解因子、
既往歴(今までかかった病気)、内服している薬剤、食事内容などを
参考にしながら原因となる病気を診断していきます。
クリニックに来院された際には、上記を参考に医師や看護師にご自身の
痛みの情報を伝えて下さい。
悪心・嘔吐
嘔吐とは、胃の内容物が口から体外に排出されることを言います。
悪心とは、嘔吐をしたくなる差し迫った感覚のことを言います。
症状の原因は多岐にわたり、その原因推定には随伴症状が大切です。
必ずしも、「おなかの病気」とは限りません。
来院時は医師や看護師に、嘔吐の随伴症状を必ずお知らせください。
悪心嘔吐+意識障害は、髄膜炎や糖尿性ケトアシドーシスなどを疑います。
悪心嘔吐+めまいは、小脳梗塞・出血などを疑います。
悪心嘔吐に腹痛や、吐血、下血・黒色便、下痢などが随伴すれば、腹部臓器の
病気可能性が高くなります。
悪心嘔吐に加えて、上記のような随伴症状を認める際には、
当クリニックを受診して下さい。
食欲不振
食欲が低下した状態をいいます。
消化器疾患(お腹の臓器の病気)の可能性が最も高いです。まずは消化器内科への
受診をお勧めします。
まずは血液検査や腹部エコー検査、内視鏡検査(胃カメラ)を行います。
しかしながら消化器疾患以外でもよく認める愁訴です。
嚥下困難
嚥下が器質的または機能的に障害されている状態をいいます。
「ものが飲み込みにくい」「つまった感じがする」「胸がつかえる感じがする」
とも表現されます。
食道性の嚥下障害が消化器内科の担当分野です。
例を挙げると、「食道がん」「逆流性食道炎」「食道裂孔ヘルニア」「食道アカラシア」
「食道憩室」「胃がん」「アカラシア」「強皮症」など。他にも多数あります。
嚥下困難感があれば、まずは内視鏡検査(胃カメラ)を行うことになります。
また消化器疾患以外の原因も多岐にわたり存在します。
体重減少
「ダイエットをしていないのに1か月に3kgも体重が減った」などは要注意です。
まずは悪性腫瘍(癌)の存在を否定する必要があります。
そのため、まずは消化器内科に紹介となり、
まずは内視鏡検査(胃カメラおよび大腸カメラ)や腹部エコーを行うことになるでしょう。
また内分泌疾患(ホルモン異常)や糖尿病などでも体重減少は認めますので、
内視鏡検査で異常がなければ、他の疾患を検索することになります。
吐血
口から血液が嘔吐されることです。
胃での血液の滞留時間や出血量によって、真っ赤な血であったり、コーヒーのような
色調であったりします。
食道がん、胃がんや胃潰瘍、十二指腸潰瘍などが代表的です。
高齢者のコーヒー様吐血の際には逆流性食道炎が原因であることもしばしば経験します。これは緊急疾患ではないことが多いです。
また肝臓に病気をお持ちの方は、食道静脈瘤の破裂など危機的な状況である可能性があります。
意識がおかしい場合や、血圧が低下している場合は出血性ショックに陥っている可能性がありますので、躊躇なく救急車を呼びましょう。
ショック状態では無い場合も、吐血の際にはすぐに医療機関を受診下さい。
黒色便・タール便
口に近い臓器からの出血が、肛門から排泄されたものを言います。
胃酸の影響で血液が黒くなり、コールタールのような真っ黒な便となります。
前述の出血性ショックではなくても、準緊急事態を想定し内視鏡検査(胃カメラ)を
行う必要があります。黒色便やタール便があったときはすぐに医療機関を受診しましょう。
内視鏡検査(胃カメラ)で出血の原因が同定されれば、そのまま内視鏡的止血術を行うことになります。
下血
肛門から赤褐色の血液や鮮血が排出されることを言います。
これは肛門に比較的近い消化管からの出血の場合が多いです。
黒色便とは違い、内視鏡検査やCT検査などを行っても出血の原因が
判明しないこともしばしばあります。
しかしながら、一番恐ろしいと考えるのは、「どうせ痔だから」と
肛門からの出血を放置することです。
一度は下部内視鏡検査(大腸カメラ)を行い、大腸癌や炎症性腸疾患などの
病気を否定しておく必要があります。
院長も医師人生のなかで「痔だと思っていた」とおっしゃった、末期大腸癌の
患者さんを少なからず経験しているとのことです。
食道癌
食道に出来る癌のことです。
日本では「扁平上皮癌」と呼ばれるタイプの癌が多いです。
初期の食道癌は、基本的に無症状です。
進行がんになると「食事が詰まる感じ」「胸の痛み」などが出現します。
初期の食道がんであれば、内視鏡で切除を行い根治が可能な時代になっています。
(内視鏡的食道粘膜下層剥離術;ESD)
しかしながら進行がんになると、やっかいな癌であり
手術や放射線治療、抗がん剤治療などの集学的治療が必要になります。
進行がんになると治療による体への負担や再発のリスクは、胃がんや大腸癌にくらべて
大きくなります。
食道がんのリスク因子
喫煙と飲酒習慣がある方は食道がんに注意が必要です。
特に「お酒を飲んで顔が赤くなるひと」「若いころは赤くなったひと」は非常に注意が
必要です。当院で内視鏡をうける際には必ず申告して下さい。
食道がんのリスク因子はアルコールの代謝産物であるアセトアルデヒドです。
アセトアルデヒドは二日酔いの原因物質といえば分かりやすいかもしれません。
このアセトアルデヒドが食道がんの強力なリスク因子であることが分かっています。
お酒に強いのか、弱いのかは生まれ持った遺伝子で決められています。
ADH1B遺伝子(アルコール脱水素酵素1B)と
ALDH2遺伝子(アルデヒド脱水素酵素2)の2遺伝子に依存してるのです。
ADH1B遺伝子の活性は、
アルコールをアセトアルデヒドへ分解するスピードを規定します。
高活性の方は、低活性の方に比べて40倍のスピードでアルコールを
分解すると言われています。
低活性の方はアルコール依存症のリスクが高いとの研究結果が報告されています。
ここでは詳しい説明は割愛します。
ALDH2遺伝子はアセトアルデヒドの体内濃度に関連します。
ALDH2遺伝子はひとりの体に2つセットで存在します。
遺伝子が「活性型2つ」のひとは本当に「お酒につよい」うわばみです(約50%)。
遺伝子が「非活性2つ」のひとは本当に「お酒によわい」下戸です(約10%)。
日本酒を1合飲んだ際のアセトアルデヒド濃度は「活性型2つ」のひとに比べて
約19倍です。
遺伝子が「活性型1つ」「非活性1つ」の人は「顔が赤くなるひと」です(約40%)。
日本酒を1合飲んだ際のアセトアルデヒド濃度は「活性型2つ」のひとに比べて
約6倍です。
このタイプの人はお酒を飲むと「顔が赤くなる」のです。
「顔が赤くなる」現象のことをフラッシングと言います。
そのようなひとをフラッシャーと呼びます。
この「顔が赤くなるひと」こそが要注意なのです。
「顔が赤くなるひと」はアルコールは飲めますが、飲酒後にアセトアルデヒドの
体内濃度が高くなりやすいからです。
そのようなひとにとって飲酒は、食道がんのリスクが高い習慣と言えます。
アセトアルデヒドの体内濃度が高くなる下戸の人は、当然ですがアルコールを習慣的に飲まない(飲めない)ので、アルコールでの食道癌のリスクは発生しませんね。
また前述のADH1B遺伝子が低活性のひとは、アルコールからアセトアルデヒドへの代謝が遅いため、ALDH2遺伝子が「活性1つ」「非活性1つ」の通常なら「顔が赤くなるひと」でも、「顔が赤くならない」ことが知られています。この人たちは食道癌の超高リスク群であり、いずれも活性型のひとに比べて30-40倍ほど食道癌になりやすいことが分かっています。
「顔は赤くならない」が、「翌日も酒臭い」という人は、前述した非常に
危険な遺伝子の組み合わせの方かもしれません。
当院での内視鏡検査(胃カメラ)の際には、喫煙および飲酒習慣と「顔が赤くなる」
「フラッシャー」かどうかは申告しましょう。
また、これらの遺伝子活性を調べることの出来るキットも市販されています。
逆流性食道炎
臨床で大切なことは
①GERDは内視鏡の見た目の重症度と、患者さんの症状の重症度に相関関係がないこと。
②NERDや機能性胸やけには胃酸を押さえる薬剤は効果が乏しいこと。
でしょうか。
国際的には胃食道逆流症(gastroesophageal reflux disease:GERD)という概念があります。
世界の研究者集団の意見を集約したモントリオールコンセンサスでのGERDの定義は
「胃内容物の食道内逆流によって起こる煩わしい症状あるいは合併症があるものを
GERDとする」というものです。
そのGERDという概念の中に含まれる疾患に、逆流性食道炎や逆流性胸痛症候群があります。日本で一般的にGERDというときは、モントリオールコンセンサスでいうところの、逆流性食道炎や逆流性胸痛症の2つを合わせたようなイメージとなります。
GERDには内視鏡で見て粘膜の障害のある、いわゆる「逆流性食道炎」と
粘膜障害の確認できない「非びらん性GERD(NERD)」があります。
さらに、そもそも「胃内容物の逆流」がないのに胸やけ症状を起す「機能性胸やけ」と
言われる病態も存在するため、複雑です。
実際に医療者の間にも混乱をきたしていると思います。
逆流性食道炎(びらん性GERD)の有病率は4-20%程度と報告されています。
また日本では「高齢女性に頻度が多く、重症者が多い」と言われています。
腰椎後弯(腰が曲がっている)でH.pyliri陰性の方は要注意です。
欧米の報告では肥満者で有病率が高いと報告されています。
しかしながら日本では肥満とGERD有病率は報告によりまちまちですが、
少なくとも若い男性では関連が指摘されています。
やはり肥満には要注意です。
逆流性食道炎(びらん性GERD)の特効薬はPPIです。
PPIとはプロトンポンプインヒビターのことで、強力に胃酸を押さえる薬剤です。
びらん性GERDに限っていえば、症状の消失率は高いと言えます。
しかしながら症状が改善しても、びらん(食道粘膜の傷)は治癒していないことも多いため、内視鏡(胃カメラ)での定期検査は必要と考えられています。
バレット食道
慢性的な胃食道逆流の結果として下部食道の扁平上皮が円柱上皮に置き換わった状態で、
その長さが3㎝以上のものをバレット食道と呼びます。
食道がんの発症リスクが高い(健常者の30-60倍)と報告されています。
バレット食道に発生する癌は、前述の日本で一般的な食道癌とは異なり
「食道腺癌」という特殊なタイプの癌です。「バレット食道癌」とも呼ばれます。
欧米ではこの20年で2倍と、非常に増加しています。
バレット食道の原因であるGERDを治療すると、バレット食道癌は予防できるのか?
現時点では「YES」と答えるだけの証拠はありません。
現時点ではバレット食道を指摘された方は、内視鏡(胃カメラ)での
厳重な経過観察を行い、食道がんの早期発見を目指すことになります。
食道裂孔へルニア
胸とお腹を隔たてているのは横隔膜です。そこには大動脈や大静脈、食道を通すための
「孔」が空いています。
食道裂孔ヘルニアとは、食道が通る「孔」を通って腹部の臓器が、胸へと飛び出して
いる状態をいいます。
飛び出す臓器は、多くは胃です。
軽症も含めると、疾患の頻度は非常に高く
内視鏡検査だと10-30%のひとに認められます。
多くは無症状で経過しますが、
胃酸が食道に上昇しやすいため、逆流性食道炎の誘因になることがしばしばです。
逆流性食道炎を併発すると「胸やけ」「つかえ感」「胸痛」などが症状として現れます。
胃の脱出の程度が強い場合は
「胃の捻転」などにより致死的な状況に陥ることもあります。
軽症の場合は基本的には治療の必要はありません。
逆流性食道炎の症状が強い場合は制酸剤(PPIなど)を処方します。
またバレット食道の危険因子であり、定期的な内視鏡検査をお勧めします。
胃の捻転などの合併症が併発したものは、外科的手術を行うことがあります。
食道静脈瘤
食道の(または胃)の表層の静脈が拡張し、コブ状になったものです。
原因は「門脈系」の血管内の圧力の上昇です。
「門脈」という言葉は聞きなれないと思います。
「門脈」とは腸管から肝臓に向かって流れる血管系で、「動脈」や「静脈」とは別回路として存在します。
門脈の圧力が高まった状態を、「門脈圧亢進症」といいますが、
その原因の90%以上は肝硬変症です。
ですので、「食道静脈瘤は肝硬変症が原因」のことがほとんどだと言えますね。
食道静脈瘤の唯一の症状は、吐血および下血です。
他に症状を呈することは非常にまれです。
ですので、ひと昔前までは破裂してから初めて存在に気が付くことも多くありました。
「隣のおじいちゃんは、酒飲みでね。突然に血を吐いて亡くなったのよ」などの話は
この静脈瘤が原因の可能性が高いわけです。
ひとたび破裂すると、致命的になることもありますので
肝機能が悪いひとは定期的な内視鏡検査(胃カメラ)は必須と言えます。
太い静脈瘤など、破裂の危険があると判断された場合は
破裂する前に、内視鏡での治療を行うことになります。
(内視鏡的静脈瘤結紮術、内視鏡的静脈瘤硬化療法など)
胃癌
胃がんは治る病気だと考えています。
「早期発見すれば」です。
胃がんは予防も可能ながんです。
「ピロリ菌を除菌」しましょう。
実査には胃がんは今でも非常に恐ろしい病気ではあります。
今でも癌で亡くなる人において、男性では2位、女性では4位です。
胃がんになるひとは男性では1位、女性では3位で
男女を合計すると1位になります(2016年、2013年のデータ)。
しかしながら胃がんは、早期発見ができれば治療は他のがんに比べて
体の負担が少ないものが選択できます。
早期胃がんは、「初期であること」「サイズが小さいこと」などの条件さえクリアすれば
お腹に傷をつけることすらなく、内視鏡(胃カメラ)で局所を切除すれば根治となります。
1990年代の後半に開発され、2000年代前半に爆発的に普及した
「内視鏡的胃粘膜下層剥離術:ESD」です。
当院の院長も、この治療法を得意とします。
ですので、胃がんは早期発見すれば治癒が望めるがんなのです。
また、胃がんの原因も分かってきました。
ヘリコバクターピロリ菌(H.pylori)と呼ばれる、胃にすみ着く細菌です。
H.pyloriが存在しない胃からの胃がんの発がんは
胃がん全体の,わずか0.4%でしかないとの研究報告もあります。
幸いにして、2013年の2月からは「慢性胃炎」の患者さんにも
保険診療で除菌療法が可能になりました。
当院ではH.pylori感染症専門医による「3次除菌」にまで対応しています。
除菌を行うためには、まずは内視鏡検査を受けて頂き
①現時点で胃がんなどのH.pylori関連疾患は存在しないか?
②H.pylori関連の胃炎は存在するのか?
をはっきりさせる必要があります。
胃がんは
「H.pyloriの除菌」で「予防(一次予防)」を行い、
「精度の高い内視鏡検査」で「早期発見」を目指し、
「内視鏡治療:ESD」で「QOLを落とさずに、癌を根治(二次予防)」することを
目指す時代になっています。
除菌後胃癌
H.pylori菌の除菌療法は、胃がんや胃潰瘍のリスクは減らすことができます。
しかしながら良いことばかりではありません。
「除菌後の胃に発生した早期の胃がんは発見が難しい」
上記は、内視鏡専門医のあいだでは、もはや常識です。
進行がんではなく、特に早期胃がんにその傾向は顕著だと考えます。
癌としての悪性度が低いことも多く、癌ではない周囲との差異が出にくい。
癌と正常の腺管が入り乱れることがある。
癌ではない粘膜にも、赤い陥凹などの癌と紛らわしい変化が出現する。
などなど、理由は枚挙にいとまがありません。
少なくとも
高齢の男性で除菌療法をおこなったかたや、
内視鏡治療(ESD)をお受けになった後で除菌をした患者さんについては
内視鏡治療に精通した医師による、
しかも拡大機能を有する、高い解像度の内視鏡での検査をおすすめします。
解像度の劣る、経鼻内視鏡での検査は当院ではお勧めしていません。
胃潰瘍
胃の粘膜に傷がついた状態のことです。
以前はストレスが主因と考えられており、「ストレス潰瘍」とも呼ばれていました。
確かに急性の胃潰瘍の一部はストレスが誘因となりえますが、
ストレス単独では胃潰瘍に進展することはまれであることが、今では分かっています。
また慢性の胃潰瘍はH.pylori感染が関与し、難治性で高率に再発します。
一般的に胃潰瘍と言えば、これを指します。
近年では、痛み止め(NSAIDs)による胃潰瘍もしばしば経験します。
症状として最も多いのは腹痛です。
心窩部を中心とした鈍痛のことが多いと言われています。
また腹部膨満感、食欲不振、嘔気・嘔吐、胸やけなども引き起こします。
しかしながら全くの無症状のことも50%以上あるとされます。
特に痛み止め(NSAIDs)による潰瘍では腹痛などが自覚されないまま経過し、
出血などの重大症状が初発症状であることも多いと言われています。
胃潰瘍は重大な合併症を引き起こすことがあります。
出血、穿孔、狭窄です。
このうち最もよく見られるのが前述の出血です。
吐血より下血することが多いのですが、
胃潰瘍からの出血は、胃酸と反応するため真っ黒い、ドロドロの下痢便になります。
コールタール、海苔の佃煮と表現され、「タール便」と呼ばれます。
しかしながら、ショック状態になるほどの急性で大量の出血の場合は、赤っぽい下血に
なることもあります。
穿孔とは、胃の壁に孔が開くことです。
潰瘍が深くなった結果として、胃壁を完全に破いてしまうのです。
突然の上腹部の激痛で発症します。
狭窄とは、狭くなることです。
胃の出口(幽門部)に深い潰瘍が出来、腫れた結果として狭くなることが多いです。
食後の嘔吐が特徴的な症状です。
上記の症状を認めた場合は、内視鏡検査(胃カメラ)を行い診断を確定します。
胃潰瘍の治療は、現在では内科的治療(投薬)を行います。
胃酸を押さえる薬剤(制酸剤)を投与すると、2か月程度で治癒することが
ほとんどです。
出血を合併した胃潰瘍に対しては、まずは内視鏡的止血術を行います。
そして胃潰瘍の穿孔と判、外科的治療(手術)が選択される
ことが一般的です。
また現在はH.pyloriの除菌療法が普及しました。
H.pyloriを除菌することにより、潰瘍の発症や再発が激減します。
胃腸炎
腹痛、嘔吐や下痢を認める状態のことを指して、しばしば「胃腸炎」と呼びます。
しかし胃腸炎や腸感冒というのは厳密には医学的な表現ではないかもしれません。
一般的に胃腸炎と呼ばれる状態のほとんどは、感染性腸炎です。
感染性腸炎については、当ホームページの
「大腸内視鏡(大腸カメラ) 関連する症状・疾患」に後述します。
ヘリコバクターピロリ感染症
胃がん、胃潰瘍、十二指腸潰瘍の主な原因です。
他にも様々な疾患を引き起こしますが、ここでは割愛します。
今はH.pyloriの感染が証明できれば「除菌=薬剤による駆除」か可能です。
胃がんの99.4%はH.pylori陽性の患者さんから発生します。
胃がんの発生リスクは除菌を行うと2/3~1/2になることが分かっています。
胃がんの撲滅のためには除菌は必須と言えます。
また胃潰瘍や十二指腸潰瘍においては、除菌療法は潰瘍再発を強力に抑えます。
さらに潰瘍の治療において除菌療法は、従来の制酸剤の継続投与よりも
総医療費を安く抑えることができます。
H.pylori陽性の患者さんは、基本的には除菌療法をすることをお勧めします。
除菌療法については注意点がいくつもあります。
挙げればきりがありませんが
特に大事なものを挙げるとすれば、下記になります。
①除菌前には内視鏡検査を必ず受けましょう。
②ピロリの感染を証明する検査は1つでは、結果が100%保証ではありません。
③除菌の判定は、除菌後に十分な間隔をあけて行いましょう。
④除菌後も定期的な内視鏡検査は必須です。
理由を説明します。
1つ目の注意点です。
除菌前の内視鏡検査では、現時点で胃がんなどが存在しないことや
H.pylori陽性である可能性があるのかを確認します。
除菌は胃がんなどの予防のために行うわけですから、当然の流れです。
また内視鏡検査(胃カメラ)で萎縮性胃炎や胃潰瘍、胃潰瘍の跡などの
有無を確認し、H.pylori陽性の可能性がある場合のみ、次の検査を保険診療で
行うことができます。
2つ目の注意点です。
現行の感染を100%の確立で証明する検査は、現時点では存在しません。
1つの検査でH.pylori陰性ならば検査を追加するか、
最初から2つの検査をおこなうことがガイドラインでも推奨されています。
一般的に人間ドックなどでは1つの検査しか行わないため、特に要注意です。
3つ目の注意点です。
除菌の判定は、十分な間隔をあけて行いましょう。
一般的には除菌後1か月以降におこないますが、1か月後の除菌判定では
5%もの偽陰性が報告されています(尿素呼気試験において)。
5%のひとは本当は除菌されていないのに、除菌されたと判定されているということです。
当院で除菌後の判定は2か月以上の間隔をもって行うことにしています。
4つ目の注意点です。
除菌療法後は、定期的な内視鏡検査を受けましょう。
「ピロリ菌を除菌したのだから、もう胃がんは関係ない」とおっしゃるかたがいます。
これは明らかに間違いです。
1/2~2/3程度にはリスク軽減が可能ですが、除菌後10年以上経ても胃がんが発生することがあります。
さらには、除菌後の胃に発生した早期の胃がんは内視鏡(胃カメラ)でも発見がしばしば困難です。
必ず定期的な内視鏡検査(胃カメラ)を受けましょう。
ここでは概略のみの記載ですが、H.pylori感染症にはきちんと対応するには
的確な内視鏡診断と、H.pyloriに関する専門的な知識が不可欠です。
.pylori感染が心配な方は、ヘリコバクターピロリ感染症専門医に相談しましょう。
当院の院長は、その専門医です。
よくある質問に
「ピロリ菌は井戸水で感染するんでしょ?」というのがあります。
本当によく耳にするフレーズですね。
さすがに感染経路が井戸水かどうかは証明されていません(調べた限りでは)。
しかしH.pyloriの感染において環境因子が重要なことは事実のようです。
先進国と発展途上国、上下水道の整備状況、都市部と田舎、人種(白人と黒人)、所得の差などが感染率に関与していることが疫学研究でわかっています。
「ピロリ菌は井戸水で感染」とういのは
それらを日本的にわかりやすく表現しているのかもしれませんね。
近年の先進国での感染経路は家族間の経口感染です。
家庭内でピロリ菌が感染していることも事実として広く知られています。
感染は2歳までに成立することが大半ですので、家族内感染では
近親者、なかでも特に母親からの感染というルートが主体なのです。
「母親になる前にH.pyloriを除菌する」というのも選択肢の一つだと考えます。
「ピロリ菌」という呼び名ですが、院長が研修医だった時代には
「ヘリコ」と医師の間では呼ばれていたようです。
「ピロリ菌」と言われるようになった当初、院長にはその名前に違和感があったようです。
「ピロリ菌」という呼び名が広く普及したきっかけは週刊誌AERAの1994年3月の
特集だったとも言われます。タイトルは「僕の名前はピロリ」でした。
その後の数週間、上記記事を追いかけるように大手新聞での報道がなされ、メディアに
「ピロリ菌」の呼称が定着していったようです。
そして、今では医師もH.pyloriのことを「ヘリコ」とは呼ばず、「ピロリ菌」と呼びます。
慢性胃炎
以前は「上腹部の不快な症状」に対して「慢性胃炎」という病名が
頻繁に用いられていました。
具体的には、上腹部痛、上腹部不快感、悪心・嘔吐、胸やけなどの症状です。
「いわゆる慢性胃炎」と呼んでいた病気です。
しかし最近は内視鏡検査(胃カメラ)で確認される、萎縮性胃炎や肥厚性胃炎、腸上皮化生のことを総称して、「慢性胃炎」と呼びます。
これには症状の有無は問いません。
またシドニーシステムといって、胃壁の組織検査も含めての慢性胃炎分類もあります。
「いわゆる慢性胃炎」と、今の医療者が使用する「慢性胃炎」は違うのです。
以前の「いわゆる慢性胃炎」には
「症状としての胃炎」「内視鏡所見の上での胃炎」「組織学的変化としての胃炎」の 3者のが混ざっていました。
現在の「慢性胃炎」は
「内視鏡所見の上での胃炎」「組織学的変化としての胃炎」を
指すようになってきています。
「慢性胃炎」の原因は、大きくはH.pyloriによる慢性胃炎(B型胃炎)と 自己免疫機序による慢性胃炎(A型胃炎)に分けられます。
治療についてです。 「慢性胃炎」の治療はH.pyloriの除菌療法が基本となります。 「症状としての胃炎」「いわゆる慢性胃炎」は
胃食道逆流症(GERD)や機能性消化器疾患(機能性ディスペプシアや過敏性腸症候群など)などに診断され、治療が行われるようになっています。
萎縮性胃炎
内視鏡検査(胃カメラ)では、胃の粘膜が薄くなり血管が透けて見えている状態です。
組織学的には胃の固有腺が減少・消失した状態のことを指します。
H.pylori感染や自己免疫性胃炎などが原因になります。
日本ではほとんどの萎縮性胃炎はH.pylori感染が原因です。
また萎縮性胃炎は胃がんの発生母地となりますので注意が必要です。 治療としては H.pyloriの感染をチェックし、現行感染状態ならば除菌療法を行います。
H.pyloriの除菌後の患者さんや、既感染(自然除菌)の方は
1年毎の内視鏡検査(胃カメラ)を行い、胃がんの早期発見に務めることを おすすめしています。
鳥肌胃炎
内視鏡検査(胃カメラ)のときに、胃の粘膜が、鳥の羽をむしり取ったあとの 鳥の皮のように、「ぼつぼつ」がある状態に見えることがあります。 これを「鳥肌胃炎」と呼びます。 1962年に竹本忠良 先生から最初の報告がありました。 特に若い女性に多く、その当時は「内視鏡検査(胃カメラ)によるストレスの影響」だと 思われていました。 これも今では若年者でのH.pylori感染の徴候だということが分かっています。 また「鳥肌胃炎」は胃がんのリスク因子であることも判明しています。 「鳥肌胃炎」に合併し易い胃がんは、 若い女性に多いこと、発生部位は胃体部、組織型は未分化型、などの特徴があります。 「鳥肌胃炎」が疑われた場合は、内視鏡検査(胃カメラ)で胃がんの合併を除外し、 そしてH.pyloriの除菌療法を受けることをお勧めします。
胃底腺ポリープ
胃底腺ポリープは、胃にできるポリープでは最も多いものです。 胃体部に多発する、小さなポリープでH.pylori未感染の若年女性に認めることが
多いポリープです。 組織学的には、胃底腺組織の過形成、嚢胞状拡張腺管により粘膜が隆起したものです。
腫瘍ではないため、胃がんとは関連性がないポリープです。
また、H.pyloriが未感染の方に多いわけですから、このポリープがある方は
胃がんのリスクに関しては「低リスク」群となるわけです。
また最近ではH.pyloriの除菌後、時間が経過した患者さんでも認めることがあります。
しかしながら、注意点もあります。 家族性大腸腺腫症(familial adenomatous polyposis;FAP)という
遺伝性ポリポーシスの患者さんでは、胃底腺ポリープが多発することがあります。 FAPに伴う胃底腺ポリープは、胃がんの発生母地になる可能性を考慮する必要があると
言われています。
胃の過形成性ポリープ
これも内視鏡検査(胃カメラ)で、高い頻度で遭遇するポリープです。
赤い色調で「傷んだイチゴ」のような見た目のポリープです。
これは癌化のリスクのあるポリープとしても知られており、
「過形成性ポリープの1.5~4.5%に癌が併存していた」と報告されています。 ここでもH.pyloriが登場します。 このポリープはH.pyloriの感染が原因です。 H.pyloriによる胃粘膜の炎症やびらん(傷)や潰瘍が、修復される過程での過剰な再生に
よるポリープだとされています。
ですので、H.pyloriの除菌療法を行うと、胃の過形成性ポリープは消退することが分かっています。
治療についてです。
癌化の疑いのあるもの、サイズが大きく症状があるもの、出血の原因になるものなどは
内視鏡(胃カメラ)で切除を行います。
またサイズが大きいだけの場合、最近ではまずはH.pyloriの除菌療法を選択することも
多くなってきました。
機能性ディスペプシア
不快な上腹部症状があるが、内視鏡検査(胃カメラ)や血液検査、エコー検査などでは異常が認められない状態をいいます。
よくある症状は
食後の胃もたれ、腹部膨満感、心窩部痛(胃の痛み)、心窩部灼熱感(胸やけ)です。 機能性ディスペプシアは、消化管の運動機能異常や胃酸への知覚過敏などが一因で
あると考えられています。 また社会的ストレスも増悪因子とされます。
最近になって、やっと注目をされるようになった病態です。
これまでの日本の医療は、腹部でいえば、胃がんや胃潰瘍に代表されるような、
生命維持に直結する病気にのみ対応し、注力してきました。
機能性ディスペプシアのような機能性疾患による、患者さんの生活の質の低下
(QOL低下)までは対応する余裕がなかったのかもしれません。
診断および治療についてです。
まずは内視鏡検査(胃カメラ)や腹部超音波検査などで
胃潰瘍や胆石症などの器質的な疾患を除外します。
ここでもH.pyloriが問題になります。
H.pyloriの現行感染の有無を
調べて、陽性であれば除菌療法を行います。
それでも症状が軽減・消失しない場合は「機能性ディスペプシア」として
内服加療を行います。
最近では「アコファイド」など機能性ディスペプシアに向けての薬剤もあります。
また、漢方薬を使用する場面も多く経験します。
十二指腸潰瘍
十二指腸の粘膜に傷ができている状態のことです。
また前述の胃潰瘍よりも十二指腸潰瘍において、H.pylori感染の関与が大きいと
報告されています。
H.pyloriに感染している若年者で、まだ胃粘膜の萎縮(萎縮性胃炎)が進行しておらず
胃内が過酸状態になっているときに、十二指腸潰瘍は起こりやすいとされています。
症状としては心窩部を中心とした腹痛や背部痛です。
痛みは夜間や空腹時に強く、食事をとると軽くなるというのも特徴だと言われています。
また腹部膨満感、食欲不振、嘔気・嘔吐などの症状も認めることがあります。
胃潰瘍と同様に重大な合併症を引き起こすことがあります。
同じく出血、穿孔、狭窄です。
十二指腸潰瘍の合併症や、治療については胃潰瘍とほぼ同様です。
詳しくは「胃潰瘍」のページを参照下さい。
上記症状がある際には、内視鏡検査(胃カメラ)を行いましょう。
よくある質問:胃内視鏡検査
胃内視鏡検査は保険が適用されますか?
胃内視鏡検査は基本的には保険が適用されます(医師が胃内視鏡検査の必要性はないと判断した上で患者様が希望をして胃内視鏡検査を実施する場合は自費になります。)
保険適用をされた胃内視鏡検査の金額は料金表をご確認ください。
昨日からお腹が痛いです。胃カメラの当日予約は可能ですか?
予約の枠に空きがあれば、直前の内視鏡検査予約も可能です。TELは繋がりにくいこともありますので、webでの予約をお勧めします。またアニサキスが疑われるなどの緊急対応については「当日の緊急内視鏡枠」を毎日確保しています。こちらはTELでの予約のみになります。お困りの際はご連絡下さい。近隣のクリニックからのご紹介であれば、より柔軟に対応いたします。
胃カメラを9時から14時の間の時間に予約しました。食事やお薬はどうしたらよいですか?
【食事について】 検査前日の夕食は20時までにお済ませ下さい。 検査当日の朝食は摂らないでください。 来院までは水・お茶の摂取は可能です。 【お薬について】 検査当日の朝の内服薬は6時までに服用下さい。 ただし、糖尿病の治療薬とインスリンは検査当日の朝は中止して下さい。
胃カメラを14時から15時半の間の時間に予約しました。食事やお薬はどうしたらよいですか?
【食事について】 検査前日の夕食は普段通りで構いません。 検査当日の朝食は7時までにお済ませ下さい。そして固形物を避けて下さい(具のないスープ・ゼリーなど可)。 検査当日の昼食は摂らないでください。 来院までは水・お茶の摂取は可能です。 【お薬について】 検査当日の朝の内服薬は、内服して下さい。 昼の内服薬は中止して下さい。 ※注意点※11時以降の胃カメラは「70歳以上の方、持病として糖尿病、高血圧、心臓の病気、てんかん、パーキンソン病をお持ちでお薬を内服している方」については安全性を考慮して、お断りしています。該当する場合は11時までの予約枠での検査予約をお願いします。午前中であれば問題なく安全に検査を行うことが出来ます。
胃カメラを16時から17時の間の時間に予約しました。食事やお薬はどうしたらよいですか?
【食事について】 検査前日の夕食は普段通りで構いません。 検査当日の朝食は8時までにお済ませ下さい(普段の半分程度、消化の良いもの)。 検査当日の昼食は摂らないでください。 来院されるまでは、水・お茶の摂取は可能です。 【お薬について】 検査当日の朝の内服薬は、内服して下さい。 昼の内服薬は中止して下さい。 ※注意点※11時以降の胃カメラは「70歳以上の方、持病として糖尿病、高血圧、心臓の病気、てんかん、パーキンソン病をお持ちでお薬を内服している方」については安全性を考慮して、お断りしています。該当する場合は11時までの予約枠での検査予約をお願いします。午前中であれば問題なく安全に検査を行うことが出来ます。
胃カメラ検査は午後も行っているとお聞きしました。なにか注意点はありますか?
当院では午前中だけではなく、11時以降も夕方まで胃カメラを行っています。しかし11時以降の胃カメラは「70歳以上の方、持病として糖尿病、高血圧、心臓の病気、てんかん、パーキンソン病をお持ちでお薬を内服している方」については安全性を考慮して、お断りしています。該当する場合は11時までの予約枠での検査予約をお願いします。午前中であれば問題なく安全に検査を行うことが出来ます。
体調が悪いのですが、胃内視鏡検査は受けられますか?
大きく体調を崩されている場合は胃内視鏡検査の実施はお勧めできませんが、症状の軽い風邪や少しの発熱程度であれば問題はありません。
最終的に胃内視鏡検査を実施してもよいかどうかは、当院の医師・看護師が判断致しますので、胃内視鏡検査を受けられる前に不安なことがあればスタッフにお伝え下さい。
授乳中ですが、胃カメラは受けられますか?
授乳中でも内視鏡検査を行うことは可能です。しかし使用する鎮静剤により搾乳のタイミングや、授乳開始のタイミングを変える必要があります。事前に医師や看護師に授乳中であることをしっかり伝えて頂き、医師や看護師と一緒に検査当日の授乳について打ち合わせをしましょう。
妊娠中ですが、胃カメラは受けられますか?
妊娠中の方への胃カメラ検査は当院では対応していませんので、産科の主治医の先生と相談してみて下さい。
胃内視鏡検査はいくらですか?
胃内視鏡検査の料金に関しては料金表をご参照ください。
基本的に胃内視鏡検査は保険が適用されますので、3割負担の金額で胃内視鏡検査を受けていただくことが可能です。
胃内視鏡検査後の生活で何か制限はありますか?
鎮静剤を活用した内視鏡検査(つらくない内視鏡検査)を実施した場合は、終日お車の運転ができなくなります。
また、脱水症状を起こす場合がありますので、こまめに水分補給を行うようにしてください。
病理検査の結果を電話やメールで確認することは出来ますか?
当院ではお電話やメールでの検査結果の説明は行っておりません。
なお、オンライン診療による診察や検査結果の説明には対応しております。遠方の方やお忙しい方はオンライン診療をご利用下さい。
痛みを感じることなく胃内視鏡検査を受けられるのは本当ですか?
内視鏡検査時の感覚にはもちろん個人差はありますが、鎮静剤を使用することで、眠っているのに近い状態で胃カメラ検査、大腸カメラ検査を行うことができます。
また、内視鏡検査時の苦痛は、検査を担当する内視鏡医の技量にもに大きく影響されます。当院の内視鏡医は内視鏡検査の実績が非常に豊富な上、極力痛みを感じさせないように胃カメラ検査、大腸カメラ検査を受けて頂くように様々な配慮をしております。
どんなときに胃内視鏡検査を受けたほうが良いですか?
胃内視鏡検査は胃がんを早期発見することを目的とした検査です。そのため、胃がんの早期発見、予防を希望される方には是非胃内視鏡検査を受けていただきたいです。
また、お腹の調子が悪かったり、便の様子がいつもと違う場合は、胃に何かしらのトラブルが発生している場合があります。その際にも是非胃内視鏡検査を実施していただき、原因究明ができればと思います。
胃内視鏡検査を受けるときの持ち物はありますか?
特に持ち物は必要ありません。
次回はいつ胃内視鏡検査を受ければ良いですか?
胃内視鏡検査を実施し、胃の中の状態を医師が確認した上で、次回の(推奨)検査日を医師が患者様にお伝えします。
ピロリ菌の除菌後であれば1年後、胃底腺ポリープや逆流性食道炎などの場合は3年後に次回検査を受けていただくことが多いです。
症状が心配で早めに受診したいです。予約なしでの受診は可能でしょうか?
当院は完全予約制です。なお、かかりつけの患者さんについては急な体調不良の際にも対応しています。TELを頂ければ可能な限り対応します。
胃カメラの予約をしているのですが、風邪を引いてしまい、葛根湯を服用したいです。また毎日飲んでいる漢方薬も服用可能でしょうか?
どちらも服用可能です
イグザレルト(抗凝固薬)を服用しながら胃カメラ検査は受診可能でしょうか?
以前は検査前に抗血小板薬や抗凝固薬を休薬頂くことがありました。しかし、現在は内服を継続したままの検査が推奨されています。
ピロリ菌検査を受けたいのですが、以前他院で胃カメラ検査を受診しました。もう一度胃カメラを受けないとダメですか?
半年以内に受けた胃カメラ検査の結果などをお持ちであれば胃カメラ検査を受けていただく必要はありません。
胃の調子が悪く排便が黒いので診察してほしいが、一般診察は食事をして来院してもよいですか?
消化管出血かもしれないので、緊急内視鏡を行う可能性があります。 食事はとらずに来院ください。水とお茶は飲んでもらって構いません。
胃カメラをしてピロリ菌陽性反応後、1週間以内に大腸がん検診があります。除菌薬を内服した状態で大腸がん検診を受けても良いでしょうか?
問題ありません。
胃カメラの予約をしているが、同時に腫瘍マーカーの採血もできないですか?
腫瘍マーカーは癌と診断がついていないと保険適応にはならないです。詳しくは、胃カメラ後のレクチャーの際に、医師にご相談下さい。
ピロリ菌の除菌を希望しています。他病院で以前胃カメラをやった場合でも、再度胃カメラをやらなくてはいけないですか?
半年以内に受けた胃カメラの結果をお持ち頂ければ、再度胃カメラを受ける必要ありません
内視鏡検査の歴史とその「太さ」
内視鏡検査の苦しさは、スコープの太さに最も依存します。
最近では「内視鏡は細くなった」と耳にする機会も増えていますが
本当にそうなのでしょうか?
「高画質の内視鏡は細くなっていない」というのが上の疑問への答えです。
内視鏡の歴史を簡単に紹介しながら、説明をします。
古代のギリシャ時代にはすでに、医師が道具を用いて患者の体内を観察していたとの記録があります。「体内の病気を直接観察したい」というのは医師の根源的な欲求の一つなのかもしれません。
現在の内視鏡のベースになる医療器具は18世紀から19世紀にかけてヨーロッパで開発された「硬性胃鏡」でしょうか。文字通り、硬い金属製の筒で全く曲がらない構造です。開発当初は剣吞み師にのみこんでもらったとのこと。この当時のスコープの太さは「 13mm」でした。
日本での「胃カメラ」の開発は、戦後の混乱からようやく立ち上がりつつあった昭和24年に東大分院外科
宇治医師により始まりました。胃カメラは文字通り、胃の内部をカシャカシャ撮影してくる医療機器です。この胃カメラの開発物語は昭和55年に読売新聞で連載された「光る壁画(作者;吉村昭」で多くのひとびとに知られることになります。この作品の印象が強いためでしょうか、胃カメラは日本で開発されたと信じているひとも多いと思います。
一般的に胃カメラが普及するきっかけになった機種は昭和31年(1956年)に発売されたガストロカメラⅢ型だと言われています。そのスコープの先端外径は「12mm」、軟性部分で「7.7mm」でした。
その後「ファイバースコープ」「電子スコープ」「ハイビジョン化」「拡大機能」「画像強調観察技術」と開発が進み、現在に至ります。
近年になりスコープの開発は二つの方向に分かれていると感じます。
スコープの細さを追求する「経鼻内視鏡」の方向性。これは先端径が「5.4mm」です。
また初期のがんを発見するために画質を追求した「拡大機能付き内視鏡」への方向性。
これは先端径は「9.9mm」、軟性部分で「9.6mm」(いずれもOLYMPUS社製)。
初期のがんの発見を優先し、画質を追求しているタイプの高画質内視鏡は
18世紀の硬性胃鏡や50年以上前の「胃カメラ」に比べて
「太さ」はさほど変化していません。